
大腸がん

大腸がん
大腸がんは大腸粘膜の細胞ががん細胞に変化したもので、がん細胞は増え続けて塊(腫瘍、しゅよう)をつくります。大きくなった大腸がんは大腸の壁を通る血管やリンパ管を侵し、肝臓や肺などの大腸以外の臓器やリンパ節に飛ぶように広がったり(転移)、大腸の隣にある腹膜などを直接侵したりします。日本では1年間に約15万人が大腸がんと診断されており、男性で10人に1人、女性で12人に1人が生涯のうちに一度は大腸がんと診断されています。そして、大腸がんは日本人のがん死亡原因の3位となっています(2020年)。
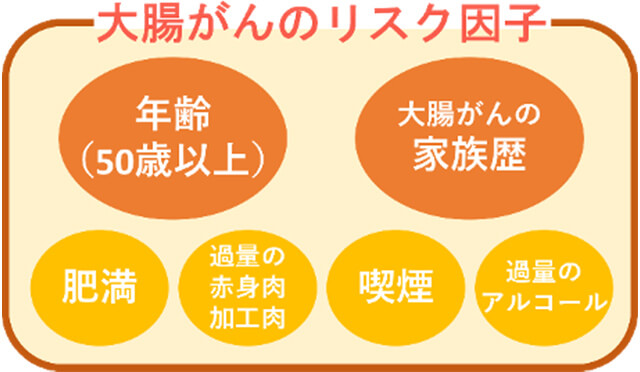
明確なリスク因子として、年齢(50歳以上)と大腸がんの家族歴があります。遺伝性大腸がんの占める割合は,全大腸がんの約5%で、大腸がん患者の約30%は遺伝的素因があると考えられており、家族歴を知ることは予防・早期発見の観点からも重要です。その他に、高カロリー摂取および肥満、過量の赤身肉・加工肉の摂取、過量のアルコール摂取、喫煙などがリスク因子として報告されています。抑制因子としては、適度な運動習慣、食物繊維・果物・野菜の摂取などが報告されています。
腹痛、息切れ、黒色便、体重減少などがあげられますが、大腸がんが小さい段階では無症状のことがほとんどです。残念なことに、これらの症状があってから検査して大腸がんと診断されたときには進行がんとなっていることがほとんどです。そのため、大腸がん検診が大切なのです。
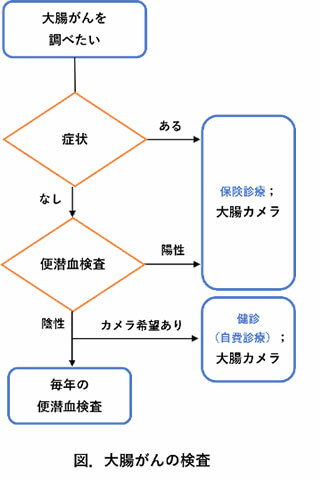
大腸がんの発見には大腸カメラを受けていただくことが大事です。しかし、大腸カメラは一般的に楽な検査ではありませんし、多くの国民に大腸検査を受けていただく医療資源(病院などの施設や大腸カメラを行う医師など)もありません。そのため、まずは大腸がん検診で便潜血検査(便に血が混じっていないか調べる、一次検診)を受けていただき、大腸がんの可能性が高い皆様に大腸カメラによる二次検診を行うという2段構えの検査体制となっています。もちろん、症状がある場合には便潜血検査を飛ばして大腸カメラなどの精密検査を受けていただくことが望ましい場合があります。
現在の日本の大腸がん検診(一次検診)では免疫法と呼ばれる便潜血検査を2日間行う方法(2日法)が採用されており、大腸がんに対する感度が83%、特異度が96%と報告されています(日本の研究)。皆様が思っていた値よりも大きかったのではないでしょうか。大腸がん検診(便潜血検査)は良いスクリーニング方法なのですが、40~69歳の方の受診率は男性で47.8%、女性で40.9%と半分以下です(2019年調査)。
大腸カメラの感度について、大腸がんおよび径10mm以上の腺腫(大腸がんになる前の良性ポリープ)を対象とすると79-100%、径10mm未満の腺腫を対象とした場合で75-85%と報告されています。ただし、これらの報告は2001年、2009年と10年または20年以上前の報告ですので、技術が進歩した現在では感度が向上しているものと思われます。大腸カメラで大腸ポリープや大腸がんが発見されたら、そのままポリープの大きさやがんの深さを診断され、内視鏡的に切除すべきかどうか判断されます。10mm未満のポリープの場合にはその場で切除されることが多いですが、10mmを超えていたりがんの可能性が高かったりする場合には後日改めて治療することがあります。
ある程度以上進行していて内視鏡的に切除すべきでないと判断された場合には、CTなどで肝臓や肺、リンパ節への広がりなどを評価して進行度(ステージ)を診断します。
早期がんでは大腸カメラを用いた局所切除(内視鏡的粘膜剥離術、ESDなど)や外科的な大腸の一部の切除で治りきること(治癒)が期待できることが多いです。一方で進行がんの場合には、手術、抗がん剤治療、放射線治療などが組み合わされて治療されます(集学的治療)。
治りきること(治癒)の指標である5年相対生存率は、がんが大腸にとどまっていた方(限局)で97.3%に対して、遠隔転移の無い方(所属リンパ節転移または隣接臓器浸潤)で75.3%、遠隔転移のある方(肝臓、肺の転移など)では17.3%となっています(2009-2011年診断例)。早期に発見することができれば高い確率で治りきること(治癒)が期待できるのに対して、肝臓や肺に転移するなど進行した状態で発見されれば治りきること(治癒)の可能性は低いことが分かります。
大腸がんで命を落とさないために、次の2つが大切です。
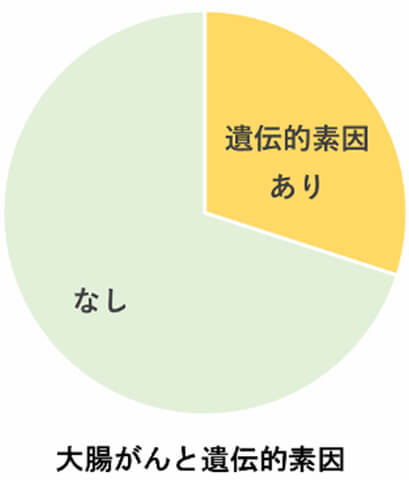
明確な大腸がんリスクは年齢(50歳以上)と大腸がんの家族歴ですが、歳を取ることを誰もコントロールできません。できるのは大腸がんの家族歴を知ることです。大腸がん患者の約30%には遺伝的素因があると考えられており、大腸がんの家族歴があるということは大腸がんリスクが一般の方よりも高い可能性があるということです。特に40歳以下で大腸がんと診断された方がいたり、大腸がんと子宮がんなど複数のがんの診断を受けた方がいたりする場合には遺伝的にがんになりやすい可能性があります。大腸がん検診の対象年齢である40歳になる前に、自主的に健康診断として便潜血検査を受けるようにしましょう。がんの家族歴が多くあるようなら、近くの診療所や病院でがんのリスクについて相談しても良いでしょう。最近では「家族性腫瘍外来」や「遺伝性腫瘍外来」などの看板を掲げた病院も増えてきており、専門家と相談することもできるようになってきています。国・県・市町村のがん対策やがん検診はあくまで国民全体が対象です。あなた個人のがんリスクを知って、あなたに適切な検査を適切な間隔で受けることが大切です。
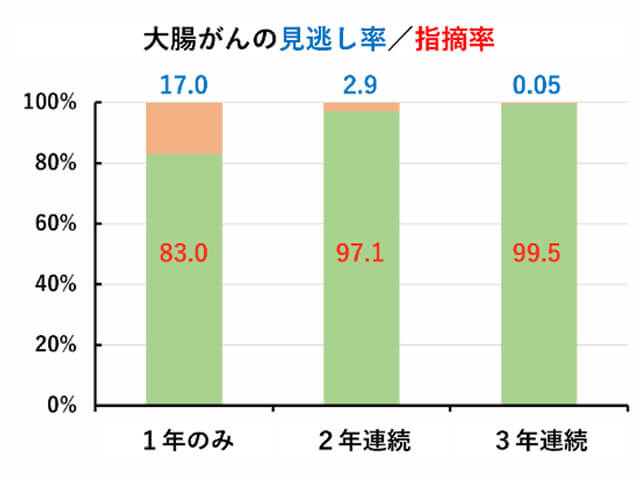
大腸がんを予防する方法に、広くコンセンサスが得られているものはありません。大腸がん検診の対象年齢の40歳となったら毎年検診を受けていただくことが大切です。日本の研究で、大腸がん検診(便潜血、免疫法、2日法)の大腸がんに対する感度が83%と述べました。逆に言えば、1年受けただけなら17%は見逃されるということです。しかし、2年連続で受ければ感度は97.1%で見逃し率は2.9%、3年連続で受ければ感度は99.95%で見逃し率は0.005%になる計算です。「去年受けて陰性だったから今年は受けなくていいか」などという考えは理屈に合わず、毎年受けることが早期発見のために大切なのだと理解していただけると思います。そして、大腸がん検診で引っかかったら(陽性になったら)、大腸カメラを受けてください。「忙しい」「会社を休めない」「恥ずかしい」「下剤がつらい」「検査が痛い」大腸カメラを受けない理由はいくらでも出てきます。その気持ち、よーく分かります。だけれども、誰のためでもない、あなた自身のための検査です。大腸がんを早期発見するための検査です。厄災を防ぐ機会をみすみす見逃す手はありません。我々はプライバシーに配慮した設備、鎮静剤を使用した内視鏡検査を提供することで大腸がんの早期発見をお手伝いします。